Medizinischer Ratgeber
Inhalt:
Zur Bilharziose – im Lexikon nachgeschlagen
Bilharziose – eine ansteckende Volksseuche?
Malaria
Neuer Malaria-Schnelltest bringt sichere Diagnose
Hepatitis
Meningitis
Meningitis in Ägypten
Leishmaniosen
Skorpionstiche
Trichinen – ein Gesundheitsproblem?
Amöbiasis
Typhus abdominalis
Tollwut in Ägypten
Flüssigkeitsersatz bei Durchfällen
Wasser ist Leben – Trinkempfehlung für Ägypten
![]()
![]()
![]()
Zur Bilharziose – im Lexikon nachgeschlagen
von Barbara Hatour-Satow
 Nr. 3/85, pp. 22—23
Nr. 3/85, pp. 22—23
Schistosomiasis ist die zweithäufigste Tropenkrankheit. Sie ist auch bekannt unter dem Namen Bilharziose, nach dem 1851 in Kairo arbeitenden deutschen Arzt Theodor Bilharz, der die krankheitsverursachenden Parasiten entdeckte.
200 Millionen Menschen in mehr als 73 Ländern leiden an Bilharziose. Die drei am häufigsten vorkommenden Typen sind: Schistosoma haematobium (Blasenbilharziose), zu finden in Afrika und Nahost, S.masoni (Darmbilharziose) in Lateinamerika, Afrika und Nahost und S.japonicum in Südostasien. In Ägypten sind nach vagen Schätzungen 50% der ländlichen Bevölkerung (das sind 16 Millionen) infiziert. Die Zahl der Kranken ist infolge der zunehmenden Staudämme und Bewässerungen weltweit am Steigen
| Lebenszyklus der Parasiten: |
Die Pärchenegel, zu den Saugwürmern gehörende Parasiten, leben im Venensystem des Menschen, je nach Typ in den Blutgefäßen des Darmes oder der Harnorgane und ernähren sich vom Blut des Menschen. Die Pärchenegel leben, wie der Name sagt, paarweise. Die Weibchen legen nach Paarung täglich 300 Eier und mehr. Die Eier bleiben teilweise in dem umliegenden Gewebe oder gelangen mit dem Blut in Leber und Lunge, bleiben dort haften und verursachen Entzündungen, teilweise werden sie mit dem Urin oder Stuhl ausgeschieden. Können die ausgeschiedenen Eier in mindestens 25°C warmes Wasser gelangen, schlüpfen die Larven aus (Miracidien). Finden sie innerhalb der nächsten 6 Stunden eine Schnecke als Zwischenwirt, entwickelt sich jede Miracida in Tausende Gabelschwanzlarven (Cercarien). Diese verlassen die Schnecke, schwimmen im Wasser herum und bahnen sich, wenn sie mit menschlicher Haut in Berührung kommen, einen Weg in die Blutgefäße. Sie wandern über die Lunge zur Leber, wo sie paarweise 6—8 Wochen bleiben. Geschlechtsreif gewordene Pärchenegel wandern dann in die Blutgefäße des Darms bzw. der Blase, legen Eier, und der Zyklus beginnt von neuem.
| Krankheitsverlauf: |
Bei Eintritt der Gabelschwanzlarven: rote juckende Flecken.
1—2 Monate danach für einige Tage oder Wochen fiebrige Krankheitsphase mit
uncharakteristischen Symptomen wie Mattigkeit, Husten, Bauchschmerzen etc.
Meist Jahre dauerndes chronisches Stadium der Bilharziose: Vernarbung der Leber,
blutige Durchfälle (bei Darm-Pärchenegel).
Chronische Geschwüre und Gewebeverkalkungen in Blase und Harnleiter, Schmerzen
beim Wasserlassen, blutiger Urin (Harnblasen-Pärchenegel).
Spätstadium: bösartige Tumore in Darm bzw. Blase.
Akute Todesfälle sind selten, aber die Kranken leiden über Jahre an Schmerzen
und sind stark geschwächt.
| Diagnose: |
Urin- und Stuhluntersuchung auf Eier der Parasiten, frühestens 5—12 Wochen nach Infektion möglich.
| Behandlung: |
Einnahme von Tabletten: eine einmalige Einnahme von z.B. Praziquantel
(Handelsname Bihricide) tötet in den meisten Fällen innerhalb 4—7 Tagen die
Parasiten ab; Injektionen möglich; an der Entwicklung von Impfstoffen wird
gearbeitet.
Weitere langwierige und kostspielige Möglichkeiten, die Bilharziose zu
bekämpfen, betreffen die
| Unterbrechung des Parasitenzyklus: |
- Hygieneerziehung und Versorgung mit sanitären Anlagen, so daß die Tier nicht mehr mit den Fäkalien in die Gewässer gelangen.
- Verhindern, daß Menschen mit verseuchtem Wasser in Berührung kommen durch Wasch- und Badeanlagen (anstelle des Kanals) und wasserdichten Stiefeln für in bewässerten Feldern arbeitende Bauern.
- Vernichtung der Schnecken als Zwischenwirt, z.B. durch Chemikalien. Beispiel das von Bayer durchgeführte Projekt in der Oase Fayoum. (Siehe aber den Beitrag: "Bewässerung begünstigt Ausbreitung der Bilharziose..." –Anm. KFN.)
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Bilharziose – eine ansteckende Volksseuche?
von Dr. Georg Weiland
 Nr. 11/85, pp. 63—64
Nr. 11/85, pp. 63—64
Die Bilharziose stellt für Ägypten ein nationales Problem dar, daß außer der Beeinträchtigung der Gesundheit von vielen Millionen Menschen auch von beachtlicher wirtschaftlicher Bedeutung ist. Den folgenden Beitrag, der sich speziell der Frage widmet, wie eine Bilharziose-Infektion zu vermeiden ist bzw. was gegen die Krankheit unternommen werden kann, schrieb Dr. Georg Weiland vom Institut für Vergleichende Tropenmedizin und Parasitologie der Universität München; er hält sich zur Zeit zu einem dreimonatigen Forschungsaufenthalt am Theodor-Bilharz-Institut in Kairo/Embaba auf, das im Rahmen der deutschen Entwicklungshilfe von der GTZ unterstützt wird (siehe PAPYRUS 3/85).
Ist Bilharziose eine ansteckende Volksseuche? In der Tat handelt es sich bei dieser Krankheit (benannt nach dem deutschen Arzt Dr. Theodor Bilharz aus Sigmaringen, der den Erreger im Jahre 1851 in Ägypten entdeckte und dessen Grab sich auf dem Deutschen Friedhof in Alt-Kairo befindet) um eine Infektionskrankheit, für deren Verbreitung der Mensch eigentlich selbst Sorge trägt, ohne daß sie jedoch von Mensch zu Mensch übertragbar wäre. Um diese Aussage zu verstehen, muß man den Infektionsweg und den Lebenszyklus des Erregers kennen.
|
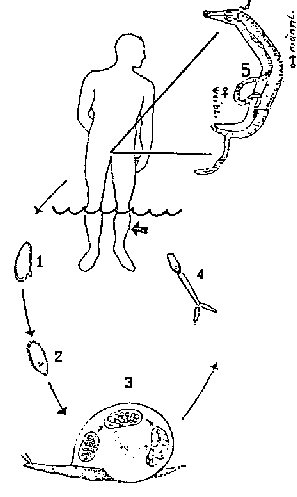
Der Erreger der "Bilharziose" oder "Schistosomiasis" ist kein Virus oder Bazillus, kein Einzeller, sondern ein Wurm von beachtlicher Größe, der bis zu einer Länge von 26 mm auswachsen kann. Er gehört in der biologischen Systematik zu den Egeln oder Saugwürmern und ist mit einem Kopf und Bauchsaugnapf ausgestattet, die zur Anheftung und Nahrungsaufnahme dienen. In Ägypten kommen beim Menschen die Arten Schistosoma mansoni und S.haematobium vor. Die ausgewachsenen geschlechtsreifen Würmer leben in den Blutgefäßen des Darmes und der Blase. Sie leben in Monogamie, weshalb sie auch Pärchenegel genannt werden, da das korpulentere Männchen das schlanke Weibchen zur Dauerbegattung in seine Bauchrinne aufnimmt (s. Abb.: Stadium 5). Die Weibchen legen täglich bis zu 3000 bestachelte Eier (Abb.: Stadium 1) ab, die durch die Venenwände in den Darm oder die Blase gelangen und mit dem Stuhl oder Urin in die Außenwelt abgegeben werden.
Zur Vollendung ihres Lebenszyklus benötigen die Parasiten Süßwasserschnecken, die hier im Nil, seinen Seitenarmen und Bewässerungskanälen heimisch sind. Gelangen Schistosoma-Eier in diese Gewässer, schlüpfen aus ihnen Wimperlarven (Abb.: Stadium 2), die in die Schnecken (Abb.: Stadium 3) eindringen, sich dort weiterentwickeln und schließlich als Gabelschwanzzerkarien (Abb.: Stadium 4) ins Wasser entlassen werden. Hier suchen sie sich schwimmend ihre Opfer, dringen in Sekundenschnelle durch die intakte Haut ein und werden mit dem Blutstrom in die Venen des Darmes und der Blase verbracht, wo sie sich zur Hochzeit nach Erlangung der Geschlechtsreife vereinen. Mit der Eiausscheidung beginnt nun der Zyklus von vorn – und mit der Abgabe der Eier in Stuhl oder Urin in die Gewässer sorgt der infizierte Mensch selbst für die Verbreitung dieser Wurminfektion.
Die Bilharziose plagte schon im Ägypten der Pharaonen den Menschen. Im Kahun-Papyrus (1900 v.Chr.) ist die Krankheit als Blutharnen beschrieben, im Ebers-Papyrus (1550 v.Chr.) wird ein ursächlicher Zusammenhang mit einem Wurm vermutet. Tatsächlich hat man in 3.000 Jahren alten Mumien die charakteristischen Eier gefunden. Im heutigen hiesigen Sprachgebrauch heißt die Krankheit "Bilharzia", der Begriff "bool damani" ist weniger bekannt.
Weltweit sind nach WHO-Schätzungen mehr als 200 Millionen Menschen befallen. Für das Nildelta werden Befallsraten bis zu 60%, in Teilen des Niltales 5—6% der Bevölkerung angegeben.
Krankheitssymptome sind Fieber, Kopf- und Gliederschmerzen, Leber- und Milzvergrößerung sowie allgemeine Schwäche. Langandauernde Infektionen über Jahre verursachen Blasenkrebs, er ist die am häufigsten diagnostizierte Krebsart bei Frauen und Männern in diesem Land.
Frage: Wie kann ich mich infizieren? Antwort: Nur durch Baden in oder sonstigem Kontakt mit verseuchten Gewässern. Salzhaltiges Wasser dagegen bietet Schnecken und Zerkarien keinen Lebensraum, hier ist das Baden ebenso ungefährlich wie in hygienisch geführten Schwimmbädern. Eine Kontaktinfektion von Mensch zu Mensch gibt es nicht. Frage: Wie kann eine Infektion festgestellt werden? Antwort: Durch den mikroskopischen Nachweis der Eier in Stuhl- oder Harnproben. Auch werden Methoden zum Antikörpernachweis im Blutserum angewendet. Frage: Wo kann ich mich untersuchen lassen? Antwort: Beim dafür ausgebildeten Tropenarzt mit seiner speziellen Laborausstattung, in Krankenhäusern, an den Tropeninstituten in Deutschland. (In jedem Fall gilt: nicht vergessen, dem untersuchenden Arzt genaue Mitteilungen über Auslandsaufenthalte zu machen!) Frage: Was kann ich vorbeugend tun? Antwort: Nicht in offenen Süßwasser-Gewässern waten oder baden, Kinder vom "Plantschen" abhalten! Es gibt keine Tablettenprophylaxe, auch kann man sich nicht gegen Bilharziose schutzimpfen lassen. Frage: Gibt es im Falle einer Infektion eine wirksame Behandlung? Antwort: Ja, es gibt Medikamente, mit denen die Würmer abgetötet werden können. Die Behandlung ist jedoch langwierig und muß teilweise stationär in der Klinik durchgeführt werden. Deshalb gilt auch, oder besonders, für die Bilharziose: "Vorbeugen ist noch immer besser als heilen!"
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Malaria
von Frau Dr. G.Schweizer
 Nr. 4/85, pp. 35—37
Nr. 4/85, pp. 35—37
Bevor wir 1984 in die Sommerferien fuhren, rückte für manchen von uns die Erkrankung an Malaria wieder einmal in den Vordergrund, sei es, daß man hörte, daß ein Bekannter an unklaren Fieberschüben erkrankt sei, sei es, daß man selber eine Reise in malariaverseuchte Gebiete geplant hatte. Deshalb mögen einige Informationen über diese Krankheit nützlich sein.
Die Malaria ist immer noch eine der häufigstem Infektionskrankheiten der Welt. Trotz weltweiter Versuche, diese Krankheit auszurotten, ist sie heute eher wieder im Zunehmen begriffen. Die einheimische Bevölkerung der Malariagebiete erwirbt im Laufe des Lebens eine zunehmende Widerstandskraft gegen diese Krankheit, wenn sie die Erkrankung in frühester Kindheit überstanden und überlebt hat. Derjenige jedoch, der diese Widerstandskraft nicht besitzt, kann schwer daran erkranken und muß deshalb in den gefährdeten Gebieten notwendige Schutzmaßnahmen einhalten.
Die Malariamücken haben, wie allgemein bekannt, ihre Brutplätze im seichten Wasser von Tümpeln, Kanälen, Flußufern etc. Sie können aber obendrein Entfernungen von 2—3 km zurücklegen und sich dadurch erheblich von ihren Brutplätzen entfernen. In Ägyptern besteht deshalb in folgenden Gebieten Malariagefährdung, jedoch nur von Mai—Oktober:
- Nil-Delta
- El-Fayoum
- Oasen der libyschen Wüste
- große Teile Oberägyptens mit Ausnahme der Städte
- grüne Randgebiete der großen Städte, z.B. Kairo
Zwischen der Infektion durch den Mückenstich und der Erkrankung liegt ein beschwerdefreier Zeitraum von mindestens einer Woche. Die Parasiten, die durch den Mückenstich ins Blut gelangt sind, wandern in die Leberzellen und reifen dort heran. Nach 1—3 Wochen gelangen sie ins Blut und vermehren sich in den roten Blutkörperchen. Damit treten die ersten Krankheitszeichen auf. Auf diese Parasiten, die sich in den Blutkörperchen entwickeln, haben nun die Medikamente, die uns zur Verfügung stehen, eine schnelle, abtötende Wirkung. Die Medikamente verhindern also nicht die Infektion, sondern die Vermehrung der Parasiten und damit den Ausbruch der Krankheit. Aus all dem folgt, daß es genügt, mit der Prophylaxe mit Betreten des Malariagebietes zu beginnen, daß es aber besonders wichtig ist, noch mindestens 4—6 Wochen nach Verlassen des gefährdeten Gebietes diese Prophylaxe weiter zu betreiben, bis sichergestellt ist, daß alle Parasiten die Leberzellen verlassen haben und abgetötet worden sind.
Ebenso ist klar zu sehen, daß ständig eine bestimmte Menge wirksamen Malariamittels im Blut vorhanden sein muß, so daß die regelmäßige Tabletteneinnahme eine große Rolle spielt. Auch ein kurzer Aufenthalt genügt also, um sich eine Malariaerkrankung zuzuziehen.
Es gibt drei verschiedene Malariakrankheiten: die M.tertiana, die M.quartana, die M.tropica. Die ersten beiden sind keine lebensgefährlichen Erkrankungen und können nur bei kleinen Kindern und sehr schwachen Personen unter Umständen tödlichen Ausgang haben. Sie sind von regelmäßigen Fieberschüben in bestimmten Abständen gekennzeichnet. Auch ohne Behandlung hören die Fieberanfälle nach 10—12 mal auf. Rückfälle sind nicht selten. Die M.tropica ist die gefährlichste Art und führt unbehandelt in kurzer Zeit zum Tode. Ihre Symptome sind nicht so eindeutig, die Fieberschübe nicht so regelmäßig und die Diagnose ist schwieriger. Rechtzeitige Behandlung gewährleistet aber bei allen drei Arten eine rasche und vollständige Heilung. Während Sicherstellung der Diagnose und Behandlung nach Möglichkeit in die Hand eines Arztes gehört, ist die Prophylaxe leicht und ohne weiteres selbst durchzuführen. In Ägypten ist eine Prophylaxe jedoch nur nötig, wenn man sich in der entsprechenden Jahreszeit in den stark mückenverseuchten Gebieten aufhält. Für die Prophylaxe kann folgendes getan werden:
- Soweit möglich, persönlicher Schutz vor Mückenstichen durch Moskitonetze,
Insektensprühmittel, Einreiben mit Repellents wie Autan etc.
Die käuflichen Insektenvernichter, die mit Licht arbeiten, haben keine Wirkung auf Stechmücken, da diese durch Körperwärme und -geruch angezogen werden. - Einnahme von Medikamenten. Für nahezu den gesamten afrikanischen Raum, also auch Ägypten, ist das Chloroquin (Resochin-, Primaquine-, Dagrinol-Tabletten) das Mittel der Wahl. Für Kinder gibt es Junior-Resochin-Tabletten, für Kleinkinder Resochinsaft. Beides ist in Deutschland und auf besondere Bestellung erhältlich. Da die Menge des Chloroquins in den Tabletten je nach Herstellungsfirma unterschiedlich ist, anschließend eine Tabelle mit der Wirkstoffmenge, die in einer Woche zur Vorbeugung eingenommen werden muß:
Diese Menge kann in regelmäßigen Dosen über die Woche verteilt täglich eingenommen werden oder an ein oder zwei Wochentagen eine große Dosis auf einmal. | |||||||||||||||||
Große Gebiete in Südostasien und Südamerika weisen bereits eine Resistenz der Erreger gegen das Chloroquin auf. Dort muß die Prophylaxe mit Fansidar durchgeführt werden. Man nimmt eine Tablette wöchentlich. Für Kinder entsprechend weniger. Es wäre hier noch anzumerken, daß in Kenia und Tansania einige kleine Gebiete vorhanden sind, in denen ebenfalls bereits eine Erregerresistenz gegen Chloroquin besteht, die sich in den nächsten Jahren sicher ausweiten wird.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Neuer Malaria-Schnelltest bringt sichere Diagnose
aus "Schwäbische Zeitung" vom 4.7.1997
von Margret Brehm
 Nr. 11—12/97, p. 61—62
Nr. 11—12/97, p. 61—62
Jede Reise in ein Malariagebiet bedeutet ein Risiko. Seit kurzem kann auch der Laie mit Hilfe eines Schnelltests unterwegs sicher feststellen, ob er mit der gefährlichen Krankheit infiziert ist.
Ihrer Sehnsucht nach fernen, exotischen Ländern geben immer mehr Menschen unserer Breitengrade nach, und bei steigenden weltweiten Handelsbeziehungen werden Geschäftsreisen in alle Winkel der Erde häufiger. In tropischen und subtropischen Ländern droht jedoch oft Gefahr durch Malaria. Sie ist eine der gefährlichsten Infektionskrankheiten. Laut Weltgesundheitsorganisation (WHO) erkranken jährlich zirka 200 Millionen Menschen daran. Malariatote zählt man ungefähr zwei Millionen, vor allem in der Dritten Welt.
Die Erreger gelangen durch den Stich der Anophelesmücke ins Blut. Mit dem Blutstrom wird der Parasit zur Leber transportiert, vermehrt sich tausendfach und wird wieder ins Blut abgegeben. Dort befällt der Einzeller die roten Blutkörperchen und zerstört diese. Der Zerfall der roten Blutkörperchen und die dabei freiwerdenden toxischen Substanzen lösen zunächst Fieber aus. Die anderen Krankheitszeichen sind eher vage, Kopfschmerzen, Appetitlosigkeit, Bauchschmerzen, Muskel- und Gelenkbeschwerden.
| Fatale Folgen bei Fehldiagnose |
Die häufigste Fehldiagnose lautet deshalb Grippe. Das kann fatale Folgen haben! Unbehandelt schädigt vor allem die Malaria tropica, verursacht durch Plasmodium falciparum, binnen Tagen Gehirn, Niere, Lunge, Leber und Herz. Andere Malariaformen (Malaria quartana, Malaria tertiana) sind weit weniger gefährlich. Die Malaria tropica führt unbehandelt häufig zum Tod. Ein Impfstoff kann trotz intensiver Forschung nicht hergestellt werden.
So kann man sich bei Reisen in Malariagebiete nur mit Medikamenten vorbeugend schützen. Diese medikamentöse Prophylaxe bietet aber keinen hundertprozentigen Schutz. Viele Substanzen wirken nicht mehr gegen Plasmodium falciparum (Malaria tropica). Die Parasiten sind resistent geworden, nicht zuletzt wegen des häufigen Einsatzes der Mittel in der Reisemedizin.
| Drei Risikozonen |
Die WHO hat die Malariagebiete in drei Risikozonen eingeteilt. Für jede dieser Zonen wird ein Medikament oder eine Medikamentenkombination empfohlen, die ständig, je nach Resistenzlage in dem entsprechenden Land, aktualisiert wird. Wichtig ist auch, dass die Medikamente nach der Reise zu Hause über Wochen weiter eingenommen werden.
Alle Antimalariamedikamente rufen nicht unerhebliche Nebenwirkungen hervor. Angefangen bei neurologischen Symptomen aller Art über Herzrhythmusstörungen bis hin zu Veränderungen der Horn- und Netzhaut des Auges, um nur die wichtigsten zu nennen. In bestimmten Fällen können Malariamittel auch als Standby-Medikamente mitgeführt werden. Bei Verdacht auf Malaria oder im Falle des Erkrankens soll der Reisende sich notfalls selbst behandeln. Nun ist dies für den Laien oft schwierig abzuschätzen, wann wirklich ein Verdacht auf Malaria besteht, zumal die Symptome sehr uncharakteristisch sind.
| Test in Apotheken erhältlich |
Seit Anfang Mai ist jetzt ein Schnelltest zur Malariadiagnose auf dem deutschen Markt. Der Test zum Nachweis von Plasmodium falciparum, dem Erreger der gefährlichen Malaria tropica, ist unter dem Markenzeichen "Mala quick" in Apotheken erhältlich. Der Test im Scheckkartenformat ist auch für Laien auf Reisen zu empfehlen, da er leicht und ohne medizinische Vorkenntnisse durchzuführen ist. Die grösste Schwierigkeit dürfte darin liegen, die Hemmschwelle zu überwinden, sich selbst mit der beigelegten Lanzette in die Fingerbeere zu stechen, um Blut zu gewinnen. Das Blut wird auf die Testkarte aufgebracht, ein Reagenz zugegeben und nach acht Minuten kann bereits das Ergebnis abgelesen werden.
Im positiven Fall, das heisst Infektion, erscheinen zwei rosa Linien auf der Karte. Bei negativem Ergebnis nur eine Kontrollinie. Das Ablesen ist so eindeutig, dass der Test auch sicher vom Laien interpretiert werden kann. Laut Dr. Jelinek vom Tropeninstitut München, das den Schnelltest empfiehlt, ist "Mala Quick" hochempfindlich. Kleinste Mengen von Plasmodium falciparum werden im Anfangsstadium der Erkrankung bereits nachgewiesen. Oft sei der Test schon positiv, bevor mit der herkömmlichen, weit aufwendigeren Methode des Mikroskopierens der Erreger im Blut gesehen werden kann.
| Bei Studien gut abgeschnitten |
Der Test, der in Australien entwickelt wurde und dort seit zwei Jahren auf dem Markt ist, hat bei Studien in Kenia und Indien sehr gut abgeschnitten. Die Tropenmediziner empfehlen ihn vor allem Personen, die keine Antimalariamittel einnehmen dürfen wie Epileptikern, psychisch Kranken, Schwangeren und Piloten. Auch bei Reisen in Länder mit geringem Malariarisiko und bei kurzen Aufenthalten eignet sich "Mala Quick". Sinnvoll ist es dabei, den Test und ein Standby-Medikament mitzunehmen.
| Test ersetzt nicht Vorbeugung |
Ausdrücklich weist das Tropeninstitut München jedoch darauf hin, dass die bewährte Vorbeugung gemäss der drei Risikozonen der WHO durch den Test keinesfalls ersetzt werden soll. "Mala Quick" soll zusammen mit den entsprechenden Medikamenten eingesetzt werden. Neben allen medikamentösen Massnahmen sollte man die üblichen Verhaltensmassregeln zur Vermeidung von Mückenstichen nicht vergessen: In der Dämmerung lange Kleidung tragen, unterm Moskitonetz schlafen und sich mit mückenabweisenden Mitteln einreiben.
Der Standby-Test ist auch bei Temperaturen bis 37°C ungefähr ein Jahr lagerfähig. Er kostet in der Doppelpackung 69,90 DM und in der Dreierpackung 96,41 DM.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Hepatitis
von Dr. Dusoki
 Nr. 9/85, pp. 16—17 und (weitgehend identisch) in Nr. 3/88, pp. 69—71
Nr. 9/85, pp. 16—17 und (weitgehend identisch) in Nr. 3/88, pp. 69—71
(hier zusammengefaßt vom KFN)
Moderne Diagnosemethoden ermöglichen uns, mehr über Hepatitis zu wissen, und das führte zu neuen Therapiemethoden, wobei die alten leider bei der Bevölkerung und vielen Ärzten noch verankern sind. Dazu möchte ich ein paar Punkte aufgreifen.
Frage: Was ist Hepatitis? Antwort: Sie ist eine Virus-System-Erkrankung, d.h. sie befällt alle Organe, bevorzugt die Leber.
Obwohl Hepatitis eine Krankheit ist, die vermehrt im Kindesalter auftritt (v.a. in warmen Ländern) und die meistens asymptomatisch verläuft, bemerkt man in den letzten Jahren eine zunehmende Verschiebung zum Erwachsenenalter hin. Hier beobachtet man, daß die Verlaufsform schwerer wird.
Die wichtigen drei Arten der Hepatitis sind:Hepatitis A, hervorgerufen durch Virus HAV Hepatitis B, hervorgerufen durch Virus HBV Hepatitis nicht A – nicht B – ob dies eine Einzelerkrankung oder Gruppenerkrankung ist, ist noch unbekannt Frage: Wie weit ist die Hepatitis in der Bevölkerung verbreitet? Antwort: Bei Blutspendern in Jugoslawien ergaben sich Antikörper-Werte von 97%, in Belgien 90%, in der Schweiz 29%, in Amerika zwischen 27%—64% (je nach dem Institut, das die Statistik führte).
Es ist offensichtlich, daß die Mehrheit der Erwachsenen Antikörper gegen Hepatitis A haben, d.h. sie erkrankten irgendwann an Hepatitis und die Erkrankung verlief asymptomatisch, ohne vom Arzt oder Patienten erkannt zu sein.Frage: Wie erfolgt die Infektion? Antwort: Hepatitis A:
meistens durch Schmutz-Schmier-Infektion (Stuhl - Urin). Seltener durch Spritzen, Bluttransfusionen und nahe Kontakte (z.B. der Schleimhäute)Hepatitis B:
meistens durch Bluttransfusionen, Spritzen, Verletzungen, Mückenstiche und nahe Kontakte, seltener durch Schmutz-Schmier-InfektionFrage: Wie lang ist die Inkubationszeit? Antwort: Hepatitis A: durchschnittlich 30 Tage
Hepatitis B: durchschnittlich 100 Tage
Hepatitis nicht A – nicht B: durchschnittlich 50 TageFrage: Wie sind die Verlaufsformen? Antwort: Die meisten Formen verlaufen asymptomatisch, d.h. sie werden nicht einmal vom Patienten bemerkt. Die leichte Form ist mit Unbehagen des Abdomens, Kopfschmerzen und Müdigkeitsgefühl verbunden. Sie wird vom Arzt und Patienten meist als Magenverstimmung oder Grippe benannt. Die schweren Fälle haben Fieber von 39° und mehr, Gliederschmerzen, Kopfschmerzen, Übelkeit, Erbrechen, Krämpfe im Überbauch, Durchfall, allgemeine Schwäche und Appetitlosigkeit. Weiteres Indiz ist die Dunkelfärbung des Urins. Es gibt auch schwere Fälle, bei denen der Patient nur heftige Gelenkschmerzen angibt.
Man muß sich klar darüber sein, daß die Gelbsucht (d.h. die Gelbfärbung) für die Schwere der Erkrankung keine Rolle spielt. Es gibt leichte Formen mit Gelbsucht und schwere Formen ohne Gelbsucht.Frage: Warum keine Cortison-Therapie wie früher? Antwort: Die Hepatitis wird durch einen Virus verursacht. Um Heilung zu erreichen, muß der menschliche Körper Stoffe (Antikörper) gegen diesen Virus (Antigen) entwickeln. Cortison hindert diesen Antigen-Antikörper-Prozeß. Es konnte früher beobachtet werden, daß Cortison bei Hepatitis den Tod herbeiführte. Man führte dies auf die Schwächung der allgemeinen Immunität des Körpers zurück. Anders verhält es sich bei der sog. chronisch-aggressiven Hepatitis, wo der Umbau der Leber im Vordergrund steht und man diesen Umbau bremsen möchte; da ist Cortison oft erforderlich. Frage: Warum gibt man keine sog. Lebermedikamente wie Essentiale, Litrison oder ähnliches? Antwort: Jedes Medikament muß in der Leber verarbeitet (metabolisiert) werden. Das stellt für die kranke Leber eine zusätzliche Belastung dar. Deshalb keinerlei Medikamente bei akuter Hepatitis! Frage: Früher hat man nur süße Speisen, Kompott, Quark, Honig als Ernährung empfohlen. Was gibt man heute? Antwort: Umfassende, vielseitige, leicht verdauliche Ernährung, einschließlich Proteinen und Fetten. Bekanntlich braucht der Körper die Ernährung nicht nur, um Energie zu schaffen, sondern er muß Baustoffe für die immer wieder zerfallenden Zellen liefern. Auch die Immunkörper sind meistens aus "high-level"-Protein gebaut. Dafür braucht man von außen zugeführt die sog. essentiellen Fettsäuren und Aminosäuren; darum braucht man Fleisch, Butter und pflanzliche Öle – auch bei Hepatitis. Frage: Reicht es, bei Verdacht auf Hepatitis nur Bilirubin (Gallenfarbstoff) im Blut oder im Urin zu untersuchen? Antwort: Nein. Die meisten Hepatiden (Ziffer unbekannt – geschätzt über 95%) verlaufen anikterisch, d.h. Haut und Augen des Patienten sind nicht gelb. Meistens denkt der Arzt oder der Patient an Magenverstimmung. Da die notwendige Bettruhe bei dieser anikterischen Hepatitis nicht eingehalten wird – der Patient weiß ja nicht, daß er Hepatitis hat – sind gerade diese Hepatitis-Arten mit Komplikationen verbunden. Die Komplikationen machen sich erst mehrere Jahre, vielleicht 20 bis 30 Jahre, später durch Leberzirrhose bemerkbar. Deshalb besteht die Notwendigkeit der Transaminasen- und anderer Leberenzym-Untersuchungen. Auch die Unterscheidung zwischen Hepatitis A und B ist unbedingt erforderlich. Frage: Warum muß man Bettruhe halten? Antwort: Bei der Ruhe braucht der Körper weniger Energie; dadurch wird der Stoffwechsel im Körper (Leber) auf ein Minimum reduziert und dadurch wird die Leber entlastet. Auch werden bei der Belastung mehr giftige Stoffwechselprodukte gebildet. Diese müssen durch die Leber entgiftet und weiter an die Ausscheidungsorgane geliefert werden. Bei Ruhe ist die Leber von dieser Mehrtätigkeit entlastet. Frage: Dürfen die Angehörigen von Hepatitis-Kranken zur Arbeit oder in die Schule? Antwort: Selbstverständlich. Der Kranke selbst – bevor er wußte, daß er krank war – hat seine Viren an seine Angehörigen und Mitschüler verteilt. Nur die, die für Hepatitis anfällig sind, werden krank. In dem Moment, in dem die Krankheit erkannt wurde, der Kranke z.B. gelb geworden ist, ist die Ansteckungsgefahr sehr gering; etwa eine Woche nach Ausbruch der Gelbsucht ist die Infektiösität ausgelöscht. Frage: Soll man dem Kranken oder seinen Angehörigen oder Mitschülern Gamma-Globuline spritzen? Antwort: Die Mehrheit der Ärzte entscheidet sich dafür, Gamma-Globuline bei Angehörigen des Patienten mit Hepatitis A zu spritzen (cave: Allergie!).
Die Krankheit wird nicht verhindert, aber die Abwehrkräfte gestärkt und eine eventuelle Erkrankung verläuft in leichter Form.
Bei Hepatitis B ist die Schutzimpfung ratsam für bestimmte Berufsgruppen (z.B. Ärzte, Krankenschwestern, Heim- und Pflegepersonal).
Außerdem ratsam für Personen mit geschwächtem Abwehrsystem.Frage: Gibt es Vorsorgemaßnahmen? Antwort: Selbstverständlich sind die Hygieneregeln zu beachten. Bei den Hygienemaßnahmen in der DEO und dem Lebensstandard der Schüler und ihrer Angehörigen, ob Ägypter oder Deutscher, erübrigt sich jeder Vorschlag von mir.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Meningitis
von Dr. Dusoki
 Nr. 3/86, p. 77
Nr. 3/86, p. 77
Die Meningitis kann durch verschiedenste Viren und Bakterien verursacht werden. Gefürchtet aber ist die Meningokokken-Meningitis. Folgende Bemerkungen gelten vor allem für diese Erkrankung:
| Allgemeines: |
Unter uns sind 2—38% als Träger der Krankheit (je nach Bevölkerungsdichte). Die Krankheit muß nicht von einem Kranken, sondern kann auch von einem Träger übertragen werden. Einen Tag nach dem Ausbruch der Erkrankung ist der Patient nicht mehr infektiös.
| Infektionsweg: |
Die Krankheit wird durch Atmungströpfchen übertragen, siedelt sich im Nasen-Rachenraum an, kann im oberen Atmungssystem Krankheiten hervorrufen (Pneumonie, Bronchitis, Otitis, Pharyngitis, Laryngitis). Dabei werden aber ganz wenige Menschen an Meningitis erkranken.
| Symptome: |
Fieber, Schüttelfrost, Kopfschmerzen, Erbrechen, Abgeschlagenheit, Benommenheit und Nackensteifigkeit. Bei schweren Fällen können auch kleine violettfarbene Flecken z.T. erhaben an der Haut zu sehen sein.
| Prophylaxe: |
- In Epidemie- und Endemie-Zeiten muß man bei den gesunden Kindern auf Frischluft, genügend Schlaf und ausreichendes vitaminreiches Essen achten.
- Vaccine sind nur gegen Typ A und Typ C vorhanden, sie sollen nur bei Epidemien und Endemien gegeben werden. Die Wirkung der Vaccine bei Kindern unter 6 Jahren ist unsicher.
- Prophylaxe mit Rifampin bei Erwachsenen 600 mg/die und bei Kindern 10 mg/kg Körpergewicht auf 2 Dosen täglich verteilt für 3 Tage. Dies soll nur bei Kontaktpersonen (Familienmitglieder, Klassenkameraden) erfolgen.
| Therapie: |
Die Therapie wird erst nach Anlegen einer Blutkultur und Abnahme von Rückenmarksflüssigkeit angesetzt. Behandlung mit Chloramphenicol intravenös oder hohen Dosen Penicillin G im Dauertropf.
| Warnung: |
Sulfonamide sind nicht mehr brauchbar, weder bei Prophylaxe noch bei der Behandlung, da die meisten Meningokokken dagegen resistent sind.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Meningitis in Ägypten
von Dr. G.Theissen
 Nr. 9/88, pp. 52—54
Nr. 9/88, pp. 52—54
In den vergangenen Monaten wurde die ägyptische Öffentlichkeit durch die Presse über das gehäufte Auftreten von Meningitiserkrankungen außerhalb Kairos unterrichtet (z.B. Al Ahbar vom 07.04.88, 122 Erkrankte, 10 Tote in Assiut). Obwohl diese nachprüfbare und andere, nicht überprüfbare Meldungen und Gerüchte allgemeine Besorgnis erregten, kann man z.Zt. nicht von einer wesentlichen Änderung der Erkrankungszahlen der endemisch in Ägypten auftretenden Meningokokken-Meningitis sprechen. Zum Verständnis der Erkrankung, deren Entstehung, Verlauf und Eindämmung folgende Bemerkungen.
| Was bedeutet "Meningitis"? |
Bei der Meningitis handelt es sich um eine akute, überwiegend durch Tröpfchen (Speichel, Nasensekret) übertragene Infektionserkrankung, die, wie der lateinische Name besagt, in der Regel zunächst die Hirnhäute befällt und damit folgende Symptome hervorruft: Plötzliches hohes Fieber, starke Kopfschmerzen, Erbrechen, nach Stunden Nackensteifigkeit, allgemeine Unruhe.
In der "Meningitissaison" sollte ein nicht erklärbares, akut auftretendes Fieber ohne typische Symptome immer Anlaß sein, eine Meningokokkenerkrankung sicher auszuschließen (z.B. durch eine Lumbalpunktion).
| Meningitiserreger |
Als Ursache für die in Ägypten am häufigsten auftretende Meningitisform kommen – neben Viren – vor allem folgende Bakterien in Betracht: Neisseria meningitis (= Meningokokken), Hämophilus influenzae, Streptococcus pheumoniae und Mycobacterium tuberculosis. Von den oben genannten Erregern sind die Meningokokken wegen
- der kurzen Inkubationszeit (im Durchschnitt 3—4 Tage),
- dem Erregerreservoir und der hohen Sterblichkeit der besonders empfänglichen, jüngeren Altersgruppe (Säuglinge, Kleinkinder und Jugendliche, 5% bei klassischer Meningitis, bis 30% bei Meningokokken-Sepsis) gefürchtetst.
| Drei Faktoren spielen für die Aufrechterhaltung und Verbreitung der Erkrankung eine entscheidende Rolle |
- Erregerreservoir;
Die Meningokokken sind weltweit bei einem Teil der Bevölkerung im Nasen-Rachenraum nachweisbar, ohne dort wesentliche Erkrankungen hervorzurufen. - Jahreszeit;
In Ägypten findet man regelmäßig eine Zunahme der Erkrankungszahlen in den Monaten Dezember bis Mai (Meningitissaison). - Ballungsgebiete;
Engste Wohnverhältnisse, öffentliche Transportmittel, Kindergärten, Schulen, Armeelager bieten Bedingungen, die eine rasche Ausbreitung begünstigen.
Es muß auch erwähnt werden, daß von der Meningitis überwiegend die Bevölkerungsgruppe betroffen ist, die unter äußerst ungünstigen Lebensbedingungen existiert.
Aus Langzeitbeobachtungen weiß man, daß es in den Endemiegebieten in einem ca. 10-Jahresrhythmus zur überdurchschnittlichen Zunahme der Meningitiserkrankungen kommt. Daher vermuteten zunächst einige Epidemiologen für Ägypten einen erneuten Erkrankungsgipfel für die Wintersaison 1991/92. Wegen der Meningitisausbrüche in u.a. Äthiopien und im Sudan (Anfang des Jahres bis Frühjahr 1988) und den hier bekannt gewordenen Zahlen aus Mittelägypten zum Ende der "Meningitissaison" 1987/88 ist es nicht ausgeschlossen, daß es zu einer frühzeitigeren und stärkeren Zunahme der Meningitisfälle im kommenden Winter kommen kann (aber nicht kommen muß). Eine Epidemie (Definition am Ende des Artikels) wird jedoch aus verschiednen Gründen nicht erwartet. Trotzdem sollten Überlegungen erlaubt sein, wie einer derartigen ernsten Infektionserkrankung wirksam begegnet werden kann.
| Wie kann man sich in einem Endemiegebiet vor Erkrankung schützen? |
Ein Grundsatz, der erfolgreich bei der Bekämpfung anderer Infektionserkrankungen
angewandt wird, sollte auch für die Meningokokken-Meningitis gelten:
Schaffung einer frühzeitigen Immunität durch geeigneten Impfstoff. Der
Leitsatz in der Präventivmedizin lautet: Vorbeugen ist besser als heilen! Für
Meningokokken der Gruppe A und C gibt es seit Jahren einen wirksamen und gut
verträglichen Impfstoff, der auch in dieser Region mehrfach in gezielten
Aktionen eingesetzt wird. Der Impfschutz setzt nach 7—10 Tagen ein und hält in
der Regel für ca. 3 Jahre an. Bei den hier auftretenden Meningokokken
(überwiegend Typ A) ist der Impfstoff auch schon bei Säuglingen ab 3 Monaten
einsetzbar, eine Zweitimpfung nach 3 Monaten bei den Säuglingen bis zum 18.
Monat jedoch unumgänglich. Ältere Kleinkinder, Jugendliche und Erwachsene
erhalten eine einmalige Impfung von 0,5 ml Impfstoff subcutan (Oberarm). In
über 90% der Impfungen werden ausreichende Antikörper gebildet.
Als Alternative zur Impfung kommt eine kurzfristige Chemoprophylaxe (2 Tage Rifampicin) in Frage. Diese Möglichkeit sollte jedoch nur dann gewählt werden, wenn ein unmittelbarer Kontakt mit einem Erkrankten bestand, da eine längere Einnahme wegen möglicher Nebenwirkungen und ganz besonders wegen der Gefahr einer Resistenzentwicklung des Erregers äußerst bedenklich ist. Die Einnahme von Sulfonamiden ist in Ägypten wegen Unwirksamkeit z.Zt. nicht anzuraten.
| Sind Nebenwirkungen durch die Impfung zu erwarten? |
Soweit aus der Literatur ersichtlich, werden keine ernsthaften Nebenwirkungen beobachtet. In ca. 10% treten Rötung, Schwellung und leichte Schmerzen an der Impfstelle auf. Bei weniger als 2% der Impflinge setzt für 1—2 Tage Fieber, Reizbarkeit und Abgeschlagenheit ein.
| Wer sollte einen Impfschutz erhalten? |
Aus epidemiologischen Gründen: Kinder und Jugendliche, die Gemeinschaftseinrichtungen besuchen. Säuglinge sind in der Regel so abgeschirmt, daß eine Impfung nur bei einer Epidemie in Frage käme. Bei Erwachsenen liegt häufig bereits eine natürliche Immunität vor, so daß eine Impfung nicht zwingend erscheint. Schwangere sollten sicherheitshalber nicht geimpft werden. Der Impfstoff (Meningococcal A + C Polyoside Vaccine – Institut Merieux) ist lokal im "Vaccination and Serum Centre" Agouza, 51, Sh. Wazarat El Zaraa – neben der 6. Oktober-Brücke, erhältlich. Er sollte kühl transportiert und gelagert werden (Kühlschranktemperatur +2 bis +8°C).
| Was ist im Erkrankungsfall zu tun? |
Der Patient sollte für mindestens 2 Tage nach der Behandlung isoliert werden. Eine stationäre Behandlung ist unumgänglich. Die unmittelbaren Kontaktpersonen sollten auch bei vorausgegangener Impfung eine Chemoprophylaxe betreiben. Zur weiteren Orientierung: Die Erkrankungshäufigkeit in Deutschland beträgt 1—2 Fälle/100.000 Einwohner. Für Ägypten wurden in letzter Zeit nur wenige Zahlen publiziert, die jedoch keine schlüssige Aussage über die jeweils aktuelle Situation zulassen.
Von einer Epidemie spricht man erst, wenn mehr als 1 Fall/1.000 Einwohner pro Woche einer Infektionserkrankung auftritt. Als Endemie bezeichnet man ein Fortbestehen einer bestimmten Erkrankung in einem bestimmten Gebiet über Jahre.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Leishmaniosen
von Wolfgang Zeese
 Nr. 2/87, p. 80
Nr. 2/87, p. 80
Die Leishmaniose ist eine Infektionskrankheit, die durch einzellige Parasiten hervorgerufen wird. Die Übertragung des Erregers erfolgt in der Regel durch den Stich blutsaugender Stechmücken, den sog. Sandmücken (lat. Phlebotomus). Diese 1—2 mm kleinen Insekten sind in Ruhestellung an der für sie typischen "Engelsflügelhaltung" zu erkennen. Bei Störung fliegen sie nicht auf, sondern versuchen sich durch kurze Seitwärtssprünge dem Fang zu entziehen. Der Stich dieser Stechmücken kann sehr schmerzhaft sein, wobei es fast unmöglich ist, diese kleinen, flinken Mücken bei der Blutmahlzeit zu ertappen. Nach dem Stich kommt es selten zu einer Quaddelbildung, wie etwa bei Moskitostichen oder Flohbissen.
Die Leishmaniose ist in Ägypten in zwei Formen nachgewiesen:
- der Hautleishmaniose oder Orientbeule
- der viszeralen Leishmaniose (Organleishmaniose) oder auch "Kala Azar" genannt.
Die Hautleishmaniose ist eine lokal begrenzte Infektion von beulenartigen, später aufbrechenden Geschwüren, die im Verlauf von mehreren Monaten spontan abheilen und typische Narben hinterlassen können. Da der Krankheitsverlauf in der Regel komplikationslos bleibt, erstreckt sich die medizinische Versorgung meist nur auf die Verhinderung von Sekundärinfektionen der Geschwüre durch Bakterien und Pilze.
Typisch für die Krankheit ist, daß Geschwüre, die sukzessive aufbrechen im weiteren spontan abheilen. Der Parasit hat in Ägypten ein Reservoir in Wildtieren, hier insbesondere in Wüstenrennmäusen.
Die Organleishmaniose ist gekennzeichnet durch Fieberschübe zweimal täglich, durch Milz- und Lebervergrößerung und infolge der verminderten Abwehrkraft des Körpers bei Nichtbehandlung durch Tod. Der Krankheitsverlauf kann der einer therapieresistenten Malaria ähneln und der behandelnde Arzt sollte in jedem Fall auf die Möglichkeit einer Infektion in Ägypten hingewiesen werden. Als Reservoir für den Parasiten werden in Mittelägypten Infektionen bei Hunden nachgewiesen. Nach Beobachtungen der Ägypter nimmt die Häufigkeit beider Erkrankungen, die bisher eher sporadisch auftraten, in den Touristenzentren am Mittelmeer und Roten Meer allmählich etwas zu.
Auch wenn beide Erkrankungen heute recht verläßlich durch den serologischen Nachweis von Antikörpern im Patientenblut identifiziert werden können, sollte dennoch eine endgültige Diagnose durch den direkten Parasitennachweis abgesichert werden.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Skorpionstiche
von Wolfgang Zeese
 Nr. 3/87, pp. 64—65
Nr. 3/87, pp. 64—65
Etwa 600 verschiedene Skorpionarten sind bekannt, von denen nur wenige durch ihren Stich dem Menschen gefährlich werden können. Diese gefährlichen Skorpione sind vorwiegend Wüsten- und Steppenbewohner. Sie sind Nachttiere, die sich von Insekten ernähren. Tagsüber verstecken sie sich an dunklen Plätzen wie z.B. Felsspalten, unter Steinen oder in Mauerritzen. Bei ihren nächtlichen Streifzügen gelangen sie auch in menschliche Behausungen, wo sie dann unter dem Dach, im Fußboden, in Schränken, Truhen, hinter Bildern, in Schuhen oder Kleidern Unterschlupf suchen.
|
Skorpione werden bis zu 11 cm lang. Sie stechen den Menschen nur in der Abwehr. Da beim Stich nicht die ganze Giftmenge auf einmal entleert wird, kann auch ein kurz darauf folgender zweiter Stich dem Menschen noch gefährlich werden.
Die auftretenden Lokal- oder Allgemeinreaktionen sind abhängig von der Skorpionart, dem Alter und Gesundheitszustand des gestochenen Menschen, außerdem von der Menge des eingedrungenen Giftes.
Skorpione, deren Stich nur minuten- bis stundenlange starke, brennende Lokalreaktionen verursacht, gehören Arten aus 10 Gattungen an. Einige Arten der Gattungen Androctonus, Buthacus und Buthus in Nordafrika und der Mittelmeerregion besitzen ein stark wirksames Gift, welches – neben heftigem Schmerz mit Ödembildung – mehr oder weniger ausgeprägte Allgemeinsymptome (u.a. Fieber, Kreislauf- und Herzrhythmusstörungen) von flüchtigem Charakter hervorruft, bei Kleinkindern jedoch durch Schock, Atem- oder Kreislaufversagen schon tödlich wirken kann.
Die geeignete Behandlung bei Skorpionstichen, besonders bei Kleinkindern, ist die Applikation von Skorpion-Antiserum. Es ist wichtig, das Serum so früh wie möglich zu verabreichen, und zwar die erste Hälfte unter die Haut (s.c.) oder in den Muskel (i.m.), den Rest in die Blutbahn (iv.),
In schweren Fällen bis zu 60—80 ml. Bei Stichen sehr giftiger Skorpione vergehen meistens 10 Minuten bis zu 10 Stunden, ehe die alarmierenden Allgemeinsymptome auftreten. Bevor das Skorpion-Antiserum verabreicht wird, sollte eine Allergietestung und nötigenfalls eine Desensibilisierung in Betracht gezogen werden.
Lokale Maßnahmen wie Unterbinden, Aussaugen der Stichwunde, Einschneiden, Unterkühlen, Einreiben oder Injektion von Kaliumpermanganat sind nutzlos. In jedem Fall sollte sofort ein Arzt aufgesucht werden, der im Notfall stabilisierende Maßnahmen für Atmung und Kreislauf einleiten und überwachen kann.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Trichinen – ein Gesundheitsproblem?
von Dr. G.Theissen
 Nr. 4/87, p. 68
Nr. 4/87, p. 68
Aus aktuellem Anlaß einige Hinweise, wie man diese durch Schweinefleisch übertragbare Erkrankung vermeiden kann.
- Schweinefleisch sollte gut durchgebraten werden, die Farbe von Rosa nach Grau wechseln. Damit ist gewährleistet, daß die Temperatur über 70°C liegt und die Larven abgetötet werden.
- Schweinefleisch von einer Dicke bis zu 15 cm, das für 10 Tage bei -25°C gelagert wird, kann unbedenklich verzehrt werden. Größere Fleischstücke sollten bei -25°C für 20 Tage gelagert werden.
Bei dem lokal erhältlichen Schweinefleisch werden die bei uns üblichen Kontrollen auf Trichinen nicht durchgeführt. Aber selbst in der BRD kommt es immer wieder zu Erkrankungen, da gelegentlich Infektionen der Kontrolle entgehen. Es ist daher auch bei uns Vorsicht beim Genuß von wenig gut durchgebratenen Würsten, Hamburgern und unzureichend geräuchertem Schinken etc. angeraten.
Die typischen Krankheitssymptome sind nicht zu übersehen: Muskelschmerzen, Lidoedeme, Schwitzen, Schüttelfrost und Fieber. Die Diagnose wird durch Blutuntersuchungen und durch eine Muskelbiopsie gesichert.
Der Erreger Trichinella spiralis ist ein Darmparasit, der weltweit verbreitet ist und dessen Hauptwirte Schwein, Hund, Katze, Ratte und einige Aasfresser sind.
Durch Verzehr von rohem oder unvollständig gebratenem oder gekochtem Fleisch
gelangen die verkapselten Larven in den Darm. Die sich dort entwickelnden
Würmer produzieren ca. 4—16 Wochen lang Larven, die besonders gerne in die
Muskulatur einwandern und dort Entzündungsreaktionen hervorrufen. Etwa 10—14
Tage nach Verzehr von trichineninfiziertem Fleisch treten ersten
Krankheitsanzeichen auf (Inkubationszeit).
Eine Ansteckung von Mensch zu Mensch besteht nicht.
Therapie: Mebendazole (Vermox) ist das Mittel der Wahl.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Amöbiasis
von Wolfgang Zeese
 Nr. 5—6/87, pp. 73—75
Nr. 5—6/87, pp. 73—75
Mit "Amöbiasis" wird die Infektion mit Entamoeba histolytica bezeichnet, unabhängig davon, ob sichtliche Krankheitsanzeichen auftreten oder nicht. Das mannigfaltige Bild der akuten oder wiederkehrenden Amöbenruhr, die vorwiegend den Dickdarm befällt, kann durch hämatogene Verschleppung der Erreger in andere Organe, zuförderst in die Leber, erhebliche Komplikationen verursachen (Abszeßbildung).
Der Erreger der Amöbiasis, die Entamoeba histolytica, gehört zur Klasse der Wechseltiere (Rhizopoda). Man unterscheidet ein vegetatives Stadium (Trophozoit), das sich durch Scheinfüßchen (Pseudopodien) fortbewegt, und ein unbewegliches Dauerstadium (Zysten). Die kugeligen oder rundlich ovalen Zysten (10—15 µm) enthalten im reifen Zustand die 4 für E.histolytica typischen Zellkerne. Am leichtesten zu verwechseln ist E.histolytica mit der harmlosen, im menschlichen Dickdarm häufigen Entamoeba coli, deren 17—25 µm großen Zysten allerdings 8 Zellkerne besitzen. Die Trophozoiten der Jodamoeba bütschli entsprechen in ihrer Größe den Darmformen der E.histolytica, ihre 8—15 µm große Zyste ist jedoch stets einkernig. Die gleichfalls kernlose Endolimax nana ist mit 10 µm kleiner und ihre Zyste ist meist vierkernig. Zu Verwechslungen mit Amöbenzysten können überdies die im Stuhl befindlichen Pilze der Gattung Blastozystis Anlaß geben.
Der Nachweis einer Infektion mit E.histolytica gelingt meist erst nach vorausgegangener Anreicherung der Zysten aus der Stuhlprobe. Dies kann auf mechanischem Wege geschehen (u.a. Zentrifugation), oder aber über die Kultur auf Nährböden. Die Kultur ist etwas langwieriger und gelingt auch nicht immer bei Isolaten aus dem Stuhl, sie kann aber auch als Nachweismethode bei symptomlosen Infektionen herangezogen werden. Dies ist epidemiologisch von besonderer Bedeutung, da die Übertragung der Infektion ausschließlich durch reife Zysten erfolgt, die von symptomlosen Amöbenträgern zeitweise in großen Mengen ausgeschieden werden (bis zu 30—40 Mill. täglich). Bei der akuten Amöbenruhr kommt es noch nicht oder nicht mehr zur Ausscheidung der infektiösen Zysten. Diese Ruhrkranken können infolgedessen im akuten Stadium nicht als Infektionsquelle dienen.
Da die vegetativen Formen (Trophozoiten) äußerst empfindlich sind und nach ihrer Ausscheidung in kurzer Zeit zugrunde gehen, kommt eine Infektion nur durch Aufnahme von Zysten mit Trinkwasser oder Nahrungsmitteln (Obst, Salate), durch verunreinigte Hände oder durch mechanische Übertragung durch Fliegen zustande, welche aus menschlichen Exkrementen aufgenommene Zysten auf Lebensmitteln absetzen. Bei geringer Luftfeuchtigkeit oder Temperaturen von über 50°C sind die Zysten schnell zerstört, in feuchtem Medium halten sie sich jedoch bei 10°C etwa 1 Monat, im Kühlschrank können sie 4 Monate infektiös bleiben.
Unter gewissen, nicht ganz geklärten Bedingungen dringen die im Nahrungsbrei des Darms und an der Schleimhaut lebenden und sich dort vermehrenden Vegetativformen in die Darmwand ein, und es kommt zum klinischen Bild einer Amöbenruhr. Begünstigend oder auslösend wirkt vor allem eine Änderung der Darmflora durch bakterielle Begleitinfektionen und die damit verbundene Herabsetzung der Widerstandskraft. Zwischen der symptomlosen Infektion der Schleimhautoberfläche und der typischen Amöbenruhr mit Abszeßbildung in der Darmschleimhaut gibt es zahlreiche Übergänge. Bei Nichtbehandlung einer Amöbenruhr im fortgeschrittenen Stadium können Amöben im Bereich der Geschwüre in die Lymph- und Blutgefäße gelangen, und sodann in die Leber oder in andere Organe verschleppt werden. Die Mehrzahl der in die Leber eingeschwemmten Amöben geht wahrscheinlich zugrunde, ein kleiner Teil kann jedoch Nekrosen verursachen. Durch kontinuierliche Ausbreitung von Leberabszessen in Nachbarorgane entstehen fortgeleitete Abszeßbildungen, am häufigsten in der Lunge, aber auch im Gehirn und in der Haut.
Von einer Inkubationszeit, wie bei anderen Infektionskrankheiten, kann man bei einer Amöbenruhr nicht sprechen. Für den Ausbruch der Erkrankung ist weniger der Zeitpunkt der Darmbesiedlung mit Amöben von Bedeutung, als vielmehr der Augenblick der Minderung der Resistenz des Organismus oder besonders des Darms durch schädigende Einwirkungen.
Im Gegensatz zu dem stürmischen Einsetzen der Bakterienruhr mit Fieber und heftigen Durchfällen tritt bei der Amöbenruhr in den unkomplizierten Fällen zu Beginn kein Fieber auf. Druckgefühl im Leib, unter Umständen leicht ziehende Schmerzen, Übelkeit, aber kein ausgesprochener Brechreiz, sind die Frühsymptome. Der Stuhl ist in den ersten Tagen noch geformt oder breiig mit abgelagertem, glasigem Schleim, später mit blutig-durchzogenem Schleim. Wässerige Stuhlentleerungen sind bei der akuten Amöbenruhr selten. Die Zahl der Entleerungen ist selten mehr als 10 am Tage.
In vielen Fällen können die subjektiven Beschwerden relativ gering sein und nur in Stuhldrang und gelegentlichen Leibschmerzen bestehen.
Auch ohne Behandlung kann es zu einer Abheilung kommen und die Symptome verschwinden, ohne daß der Organismus jedoch parasitenfrei wäre. Manchmal folgen nach Wochen und Monaten Rückfälle, die durch äußere Noxen, wie unzweckmäßige Ernährung, Alkohol, Abkühlung und Klimawechsel, ausgelöst sein können. Wesentlich bedrohlicher als diese wiederkehrenden Durchfälle ist das Bild der sich oft schleichend entwickelnden Leberkomplikation, nämlich des Leberabszesses. Die Geringfügigkeit der vorausgegangenen Darmstörungen oder ihr längeres zeitliches Zurückliegen können die ursächlichen Zusammenhänge verschleiern.
Die Behandlung der Amöbenruhr muß zwei Punkte berücksichtigen:
- die Erfassung der Gewebsformen, die in die Darmwand eingedrungen sind oder gar den Leberabszeß, Lungenabszeß usw. verursacht haben.
- die Beseitigung der Darmbesiedlung mit Amöbenzysten und Vegetativformen im Nahrungsbrei, von denen immer wieder Gewebsinfektionen ausgehen können, wenn die entsprechenden Voraussetzungen gegeben sind.
Am häufigsten findet heute das Nitroimidazolpräparat Clont bzw. Fagyl in der Therapie der Amöbeninfektion Verwendung. Die Allgemeinbehandlung sieht neben der Bettruhe in den ersten Tagen eine Schonkost vor: Leichtverdauliche Eiweißträger wie Quark, Sauermilch Joghurt, gekochter Fisch, Fleischbrühe und Eierspeisen sind zu empfehlen. Alle blähenden Speisen und stark zellulosehaltige Nahrungsmittel sind zu vermeiden.
Die Bekämpfung der Amöbenruhr steht in engem Zusammenhang mit allgemein hygienischen Maßnahmen. Die Ausschaltung von Infektionsquellen und die Einschränkung der Fliegenplage sind wichtige Maßnahmen zur Verhinderung der Infektionen. Eine medikamentöse Vorbeugung ist mit verschiedenen Präparaten versucht worden, sie hat bisher keine eindeutigen Erfolge gebracht.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Typhus abdominalis
von Dr. Dusoki
 Nr. 11/87, pp.63—64
Nr. 11/87, pp.63—64
| Allgemeines: |
Typhus ist eine Systemerkrankung, d.h. eine Erkrankung, die mehrere Organe
befallen kann, Darm, Niere, Gallenblase, Herz, Lunge, Gehirn, Knochen etc.
In Deutschland ist die Erkrankung meldepflichtig, in Ägypten auch, aber man tut
es nicht.
| Erreger: |
Salmonella typhi
| Infektionsweg: |
Die Ansteckung erfolgt fast immer durch infizierte Speisen und Getränke. Die Infektion wird durch akut Erkrankte und Dauerausscheider verbreitet, Fliegen spielen hier eine große Rolle.
| Inkubationszeit: |
3—60 Tage, meistens aber 10 Tage.
| Symptome: |
Es gibt leichtere Formen mit etwas Fieber für eine Woche. Es gibt schwere Fälle mit acht Wochen Dauer und länger. Bei typischen Verlaufsformen sind es etwa vier bis sechs Wochen.
| 1. Woche: | Starke Kopfschmerzen, Abgeschlagenheit, gestaffeltes Fieber (d.h. jeden Tag ist das Fieber höher als am Tag vorher), Blähungen, Verstopfung und oft Husten. |
| 2. und 3. Woche: | Das Fieber ist jetzt sehr hoch und dauerhaft.
Der Patient fühlt sich schwach und elend. Das Herz schlägt verhältnismäßig langsam,
starke Schweißausbrüche, besonders nachts. Bauchschmerzen und der Bauch ist verbläht.
Verstopfung, oft Durchfälle. Rötliche Flecken an der Bauchdecke von 2—3 Tagen Dauer. Leber und Milz vergrößert.
Ab der 2. Woche kann man serologisch die Typhusantikörper im Blut feststellen. In dieser Zeit ist die größte Gefahr der Darmdurchbruch. |
| 4. Woche: | Ab der 4. Woche normalisiert sich das Fieber allmählich. |
Bei ungenügender Behandlung ist nach zwei Wochen ab der Heilung ein Rückfall der Erkrankung möglich.
| Behandlung: |
Ampicillin und Chloramphenicol in hohen Dosen. In sehr schweren Fällen Cortison.
| Cave – Vorsicht! |
Kein Aspirin für Kopfschmerzen (Blutungsgefahr). Keine Einläufe gegen Verstopfung (Darmdurchbruchsgefahr).
| Was ist ein Dauerausscheider? |
Ca. 97% aller Typhuserkrankungen heilen ganz aus. Ca. 3% behalten die Bakterien in ihrer Gallenblase und scheiden Bakterien mit ihrem Stuhl aus.
Durch die Hände des Kranken oder durch Fliegen werden die Bakterien vom Stuhl zu den Speisen übertragen. Viele von diesen Dauerausscheidern wissen nicht, daß sie irgendwann einmal an Typhus krank gewesen waren. Ihre damalige Erkrankung war so leicht, daß sie weder vom Patienten noch vom Arzt erkannt wurde. Der Nachweis von Bakterien von Dauerausscheidern erfolgt in jedem Fall im Stuhl.
Die meisten Dauerausscheider sind Frauen, vielleicht weil Frauen öfter an
der Gallenblase erkranken als Männer.
Diese Dauerausscheider haben keinerlei Symptome und fühlen sich gesund,
obwohl man in 1 cm³ Gallensaft Hunderte von Millionen von Bakterien bei
ihnen findet.
In Ägypten haben wir auch Harnwegdauerausscheider, d.h. Leute scheiden mit dem Urin Bakterien aus. Das kommt nur bei Menschen mit Bilharziosekomplikationen vor.
| Schutzimpfung: |
Vaccine können die Abwehrkräfte gegen die Erkrankung verstärken, sind aber nicht in der Lage, die Erkrankung zu verhindern, besonders wenn eine große Zahl von Bakterien angreift. Bei Kindern und Jugendlichen sind die Vaccine stärker wirksam als bei Erwachsenen.
Komplikationen der Impfung: örtliche Schmerzen, Fieber, Schmerzen und
Anschwellung der regionalen Lymphknoten.
Und trotzdem: Schutzimpfung ist für alle die Reisenden ratsam, die in
hoch-endemische (hoch befallene) Länder reisen und auch bei längeren
Aufenthalten in diesen Ländern sollten die Impfungen vorgenommen und jährlich erneuert werden.
Ägypten ist aber kein hoch-endemisches Land.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Tollwut in Ägypten
von Dr. Stumpenhorst
 Nr. 1—2/91, p. 123
Nr. 1—2/91, p. 123
Tollwut (Rabies) ist eine tödliche Virusinfektion. Sie wird durch den Biß infizierter Säugetiere übertragen. In Europa sind hauptsächlich Füchse betroffen; die Krankheit tritt deshalb außerhalb der Städte auf. In Ägypten jedoch breitet sich Tollwut besonders in den Städten unter streunenden Hunden und Katzen aus. In Kairo waren 75% der Hunde und Katzen, die Menschen angegriffen und gebissen hatten, tollwütig. 1—5% aller streunenden Hunde inkubieren die Krankheit.
| Schützen Sie sich selbst! Sprechen Sie unbedingt mit Ihrem Kind! |
Streicheln Sie keine streunenden Tiere! Nehmen Sie keine Welpen oder Kätzchen von streunenden Eltern in Pflege!
Wenn Sie einen Hund oder eine Katze erwerben wollen, überzeugen Sie sich, daß das Tier zuverlässig geimpft ist. Hundewelpen oder junge Katzen sollen von einer geimpften Mutter stammen und selbst geimpft werden.
Wenn Sie befürchten, daß Sie einem tollwutverdächtigen Tier ausgesetzt gewesen sind, brauchen Sie unverzüglich eine gründliche Wundreinigung mit viel Wasser und viel Seife und eine umgehende Impfbehandlung. Für die Impfung stehen moderne und sichere Gewebekulturimpfstoffe zur Verfügung, die über "Agouza-Laboratories, National Institute of Vaccines" bezogen werden können.
Sie können sich auch vorbeugend impfen lassen. Die vorbeugende Impfung gibt zusätzliche Sicherheit für den Fall einer Bißverletzung. Der Regionalarzt der Deutschen Botschaft Kairo empfiehlt eine solche Impfung.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Flüssigkeitsersatz bei Durchfällen
von Dagmar Homeyer
 Nr. 10/88, p. 69
Nr. 10/88, p. 69
|
Durchfälle sind ein allgemeines Symptom für verschiedene Krankheiten und eines der häufigsten Krankheitssymptome hier in Ägypten. Sie können sowohl durch Bakterien als auch durch Viren verursacht werden. Leichte Formen eines Durchfalls klingen oft ohne besondere Behandlung innerhalb von ein bis zwei Tagen ab. Antibiotika sind bei unkomplizierten Durchfällen nicht angebracht. Bei länger anhaltendem Durchfall, Verschlechterung des Allgemeinzustandes (Fieber, Krämpfe, Blut im Stuhl, Übelkeit und Erbrechen) ist auf jeden Fall ein Arzt aufzusuchen. Dieser kann durch Laboruntersuchungen des Stuhls den Krankheitserreger feststellen lassen und dann eine gezielte Medikation einsetzen.
Die häufigste Komplikation bei Durchfällen ist der hohe
Flüssigkeitsverlust. Die Weltgesundheitsorganisation hat vor einigen Jahren
eine orale Flüssigkeitstherapie entwickelt, die verlorene Flüssigkeit und
Elektrolyte (Salze) ersetzt. In Ägypten heißt das entsprechende Präparat
"Oral Rehydration Solution" und ist in jeder Apotheke erhältlich. In der
Bundesrepublik steht dafür u.a. Oralpädon zur Verfügung.
Die Gebrauchsanweisung für das Rehydran lautet: den Inhalt eines Beutels in
200 ml Wasser auflösen und so oft wie möglich zu trinken geben.
Bei Durchfall verlieren Kinder besonders schnell Flüssigkeit, deshalb sollte
man darauf achten, daß sie viel trinken und mit der Flüssigkeit auch genügend
Salze aufnehmen.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()
![]()
![]()
Wasser ist Leben – Trinkempfehlung für Ägypten
(ohne Autorenangabe)
 Nr. 3—4/2000, p. 50
Nr. 3—4/2000, p. 50
Wasser erfüllt in unserem Körper viele lebenswichtige Aufgaben. So ist es bekanntlich der entscheidende Faktor zur Regulierung der Körpertemperatur. Beim Schwitzen wird durch Wasserverdunstung überschüssige Wärme über die Haut abgegeben und so einer für uns eventuell bedrohlichen Erhöhung der Körpertemperatur vorgebeugt. Auch mit der Atmung wird Flüssigkeit abgeben. Stoffwechsel-Endprodukte können nur in einer bestimmten Konzentration in Wasser gelöst über die Nieren ausgeschieden werden. So liegt es auf der Hand, daß ein Mangel an Flüssigkeit unsere Leistungsfähigkeit herabsetzt und, je nach Ausmaß, auch zu schweren gesundheitlichen Schäden führen kann.
Wenn Wasserverluste nicht rechtzeitig ersetzt werden, wird dem Blut und Gewebe Flüssigkeit entzogen. Die Fließeigenschaft des Blutes verändert sich, es fließt langsamer. Die Muskelzellen und Organe werden nicht ausreichend mit Sauerstoff und Nährstoffen versorgt. Es kann zu Schwindelgefühlen, Durchblutungsstörungen, Erbrechen und Muskelkrämpfen kommen. Schon bei einem Defizit von 2% des Körpergewichts – das entspricht 1,5 l bei 75 kg – kommt es zu einem Leistungsabfall. Ein Defizit von 10 bis 15% des Körpergewichts ist bereits lebensbedrohend.
Durst signalisiert normalerweise den Bedarf und das Bedürfnis nach Flüssigkeit. Bei älteren Menschen läßt dieses Gefühl nach. Auch haben Untersuchungen ergeben, daß bei vielen Sportlern das Durstempfinden häufig geringer ist als der tatsächliche Flüssigkeitsbedarf. Also ist das Ausbleiben des Durstgefühls kein Zeichen dafür, daß der Körper ausreichend mit Wasser versorgt ist. Darum sollte man nicht auf dieses Signal warten, sondern über den Tag planmäßig verteilt eine ausreichende Menge an Flüssigkeit zu sich nehmen.
Neben dem Flüssigkeitsanteil, den wir mit der festen Nahrung zu uns nehmen, benötigen wir hier in Ägypten eine Mindestmenge von 2,5 bis 3,5 Litern. Bei Belastung im Freien während der warmen Monate erhöht sich der Bedarf wegen des Schwitzens auf ein Vielfaches. 2 Liter Schweiß pro Stunde ist keine Seltenheit. Dieser Verlust muß direkt ausgeglichen werden; Keineswegs regt Trinken die Schweißproduktion an – das ist ein gefährliches Märchen.
Wie die Ernährung sollten wir auch das Trinken abwechslungsreich gestalten.
Zu empfehlen sind Leitungswasser (hier natürlich abgekocht oder gefiltert),
Mineralwasser, Kräuter- oder Früchtetee, verdünnter Gemüse- und Obstsaft.
Bei der täglichen Trinkmenge kann man Kaffee und schwarzen Tee nicht
mitrechnen. Durch harntreibende Substanzen in diesen Getränken wird der
Flüssigkeitsbedarf sogar noch erhöht. Ebenso ist es bei alkoholischen
Getränken. Der Nachdurst nach einem reichlichen Alkoholgenuß hat schon so
manchem in gemäßigten Breiten die Folge des Flüssigkeitsverlustes durch
Alkohol zu spüren gegeben.
Zum Seitenbeginn
Zum PapyrusArchiv
![]()